Lesiones de los meniscos
Introducción
Las lesiones meniscales son algunos de los trastornos de la rodilla más frecuentes encontradas por el cirujano ortopédico. Nuestro conocimiento y comprensión del menisco ha evolucionado significativamente en las últimas décadas. El menisco fue considerado como una estructura vestigial que no tenía ninguna función, y se tenia como poco más que un remanente embriológico. Esta falta de reconocimiento de su función fue la base para practicar la meniscectomía total. Los avances en el conocimiento de la anatomía y función del menisco,
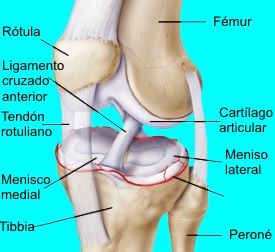
Morgología y función de los meniscos
Los meniscos son estructuras fibrocartilaginosas colocadas a un lado y a otro de la espina de la tibia (menisco medial y menisco lateral) y ocupan el espacio de la articulación entre el fémur y la tibia. Son triangulares a la sección, a modo de cuñas interpuestas en la articulación.
El menisco representa tejido fibrocartilaginoso compuesto de colágeno y células ya sea de fibroblastos, o condrocitos. El menisco tiene aproximadamente 75% de agua. La matriz orgánica se compone de aproximadamente tres cuartas partes de colágeno, con colágeno tipo I predominante. Las fibras de colágeno están orientadas de una manera característica. Las fibras más superficiales están orientadas radialmente. La mayor parte de las fibras de colágeno, sin embargo, se encuentran en la capa profunda y están dispuestos en una orientación circunferencial, que siguen la periferia. Las fibras radiales se tejen entre las fibras circunferenciales, que ayudan a proporcionar integridad estructural. La disposición de las fibras les permite resistir las tensiones circunferenciales que se producen en el menisco durante la carga de peso.
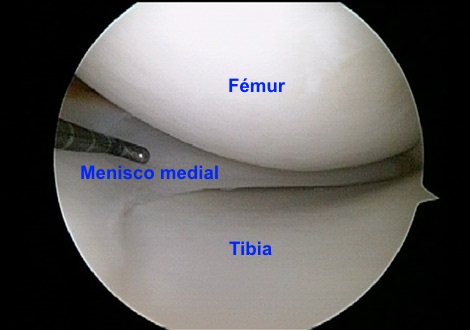
En sección transversal, los meniscos son triangulares, siendo más gruesos en la periferia y se estrechan hacia el centro en un borde libre delgado. Las superficies superiores son cóncavas para acomodar la convexidad de los cóndilos femorales.
En la cara superior de la tibia hay una eminencia con dos puntas, es la denominada eminencia intercondílea o espina de la tibia. A ambos lados de ella se encuentran los dos meniscos:
El menisco medial es semilunar en forma y es más ancho y delgado por detrás que por delante. El cuerno posterior es más grueso y más amplio, con un promedio de aproximadamente 10,6 mm. El cuerno anterior se inserta por delante en la porción anterior de la espina tibial, concretamente, por delante de la inserción del ligamento cruzado anterior en la base de la espina de la tibia y en el cuerno posterior está unido a la eminencia intercondílea con un deslizamiento adicional del cuerno posterior que se fija al ligamento cruzado posterior. La circunferencia periférica está firmemente unida a la cápsula por los ligamentos coronarios. El menisco medial también está firmemente unido al ligamento oblicuo posterior. El menisco medial cubre aproximadamente el 64% de la meseta tibial medial.
El menisco medial (interno) está íntimamente adherido a la porción profunda del ligamento colateral medial, mientras que el menisco lateral está laxo con respecto al ligamento, ya que este se va a insertar en la cabeza del peroné.
El menisco lateral cubre aproximadamente el 84% de la meseta tibial lateral. Es más circular que el menisco medial y es también más uniforme en anchura (promedio, de 12 a 13 mm). Los cuernos anterior y posterior del menisco lateral también se unen a la eminencia intercondílea, pero con mayor proximidad al ligamento cruzado anterior que el menisco medial. Hay unos ligamentos (ligamentos meniscofemorales anterior y posterior) que salen de la porción posterior del menisco y van, uno por delante y otro por detrás del ligamento cruzado posterior; son los denominados ligamento de Humphrey, por delante del ligamento cruzado posterior y ligamento de Wrisberg, por detrás del ligamento cruzado posterior. La fijación periférica del menisco lateral a la cápsula es más delgada y más flexible que en el lado medial. Además, no hay unión en la región del hiato poplíteo, y no hay unión del menisco lateral al ligamento colateral lateral, por lo tanto el menisco lateral tendrá más libertad de movimientos.
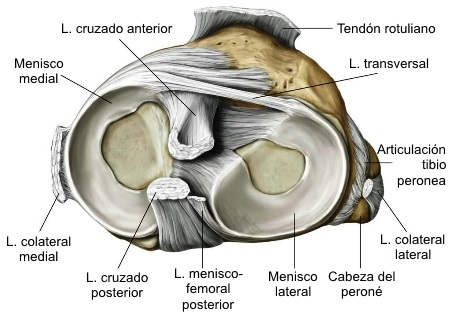
Ligamentos meniscofemorales se pueden encontrar en el 70% de las rodillas. Estos representan ligamentos accesorios de la rodilla que se conectan del cuerno posterior del menisco lateral al cóndilo femoral medial. El ligamento posterior meniscofemoral de Wrisberg cursa posterior al ligamento cruzado posterior. El ligamento meniscofemoral anterior de Humphrey pasa por delante del ligamento cruzado posterior. Estos varían considerablemente en tamaño, pero de media es el 20% del tamaño del ligamento cruzado posterior.
El borde de implantación del menisco se continúa con la cápsula articular, recibiendo el nombre de paramenisco. Presentan una zona central avascular y una periférica que recibe vascularización de los vasos provenientes de la cápsula. Se ha demostrado que sólo el 10% a 30% periférico del menisco es vascularizado, de modo que una desinserción a este nivel puede cicatrizar, gracias al paramenisco que le provee de vasos, y será dolorosa, gracias a las fibras nerviosas amielínicas de la sinovial. El margen libre interior del menisco es avascular como se ha dicho previamente y se nutre del líquido sinovial a través de la difusión.
Biomecánica y Función
Los meniscos proporcionan varios elementos integrales para la función de la rodilla. Estos incluyen:
- la transmisión de carga,
- aumentar la superficie articular para permitir la absorción de impactos,
- dar congruencia articular entre tibia y fémur,
- la lubricación y la nutrición de las articulaciones, y
- la estabilidad, gracias a que limita la flexión y extensión de la articulación.
Los meniscos actúan como una zona de transición estructural entre los cóndilos femorales y la meseta tibial. Como tal, aumentan la congruencia entre los cóndilos y la meseta. Los meniscos transmiten aproximadamente el 50% de la carga de compresión a través de un rango de movimiento de 0 a 90 grados. El área de contacto se incrementa, protegiendo el cartílago articular de las altas concentraciones de estrés. La orientación circunferencial de las fibras de colágeno dentro del menisco es especialmente adecuado para esta capacidad. A medida que se aplica la carga, los meniscos tienden a extruir desde entre las superficies articulares del fémur y la tibia. Con el fin de resistir a esta tendencia, se desarrolla una tensión circunferencial a lo largo de las fibras de colágeno del menisco como tensiones circunferenciales. La continuidad circunferencial del anillo periférico del menisco es parte integral de la función meniscal. La meniscectomía parcial, o la rotura en asa de cubo, continuarán cumpliendo la función del menisco, siempre que el borde periférico esté intacto. Por el contrario, si un desgarro radial se extiende a la periferia e interrumpe la continuidad del menisco, las propiedades de transmisión de carga del menisco se pierden.
El área de contacto entre fémur y tibia disminuye hasta un 75% después de una meniscectomía total. Esta disminución resultó en un aumento de 235% a 700%, según estudios, en las tensiones de contacto lo que supone una pérdida de función del menisco que se traduce en aumento de los cambios degenerativos. Por el contrario, los resultados de meniscectomía parcial resultan en sólo una disminución del 10% en el área de contacto y un aumento del 65% en la tensión de contacto.
La estabilidad de la articulación también se ve afectada por los meniscos. El menisco medial es un estabilizador secundario al desplazamiento anterior. Esto es particularmente importante en las deficiencias del ligamento cruzado anterior de la rodilla, se ha demostrado que hay un aumento en el desplazamiento anterior después de la meniscectomía total. En consecuencia, el menisco medial es vulnerable a las lesiones en el ligamento cruzado anterior deficiente de la rodilla ya que este intenta limitar el desplazamiento anterior. También se ha demostrado que los meniscos contribuyen a la estabilidad varo / valgo, así como a la estabilidad de rotación interna y externa.
El movimiento meniscal se ha estudiado con la RM de 3 dimensiones y la RM cinematográfica.
La clínica de la rotura del menisco medial es más expresiva que la del menisco lateral. Esto es debido a que los últimos grados de la extensión van acompañados de una rotación externa ("autoatornillamiento" de la rodilla), esto es debido a que el cóndilo femoral medial es más largo que el lateral, de modo que cuando este acaba de rotar en la extensión el medial sigue haciéndolo, lo que provoca esa rotación externa. Luego el movimiento de flexoextensión discurre más en la vertiente medial que en la lateral, de ahí que su patología sea clínicamente más expresiva.
En la extensión y en la flexión los meniscos siguen a los cóndilos "como la zapatilla, sigue al pie". En la extensión, los meniscos se desplazan hacia delante.
En la flexión, los meniscos se desplazan hacia atrás, requeridos por el ligamento arcuatum y el fascículo ligamentoso del músculo semimembranoso. La rotación se realiza entre la cara inferior del menisco y la cara superior de la tibia. De manera que cuando este movimiento no se pueda realizar se deberá a una lesión en la cara inferior del menisco.
El ligamento oblicuo posterior se une firmemente al menisco medial posterior, lo que limita su desplazamiento y rotación. Esto probablemente explica el aumento en el riesgo de lesión en el menisco medial. Por el contrario, el aumento de la movilidad relativamente del menisco lateral también es responsable de la aparición más frecuente de lesiones en el lado medial.
Lesiones meniscales
Lesiones del menisco medial
Hay que diferenciar:
Lesiones meniscales en jóvenes: Es propio en edades en las que el menisco es un fibrocartílago hialino, con condrocitos jóvenes. Se trata de un traumatismo sobre un menisco previamente sano.
Lesiones meniscales en sujetos de más edad: Serán meniscos con procesos degenerativos previos (más pobres en agua intercelular, más pobres en condrocitos y más ricos en fibras colágenas). Para romperse solo necesitan un traumatismo mínimo, con poca sintomatología, pero con molestias permanentes que obligan a tomar antiinflamatorios. Suele romperse la porción posterior de la cara inferior del menisco medial. Es causa frecuente de dolor en la rodilla, sobre todo en mujeres. Aunque muchos libros describen las lesiones meniscales de los deportistas como típicas, son más frecuentes en meniscos degenerativos.
Lesiones meniscales en trabajadores con rodilla flexionada (como mineros): En estas lesiones el menisco medial presenta microtraumas por la postura de flexión continua. La rotura ocurre al extender la rodilla sin rotación externa (el pie queda fijo al suelo).
Mecanismo de producción de la rotura traumática
En meniscos previamente sanos: El principal mecanismo es la incoordinación entre la flexoextensión y la rotación. Por ejemplo, en un futbolista con la pierna fija al suelo, el menisco se encuentra atrás y pinzado. Si se extiende la pierna sin poder rotarla, el menisco no acompaña el movimiento y se produce una compresión (rotura vertical oblicua en el cuerno posterior del menisco medial) o una distracción (desinserción del menisco en su base, lesión del paramenisco).
Si se produce compresión, puede haber una rotura en "asa de cubo". Esta se desplaza al centro de la articulación y puede producir un bloqueo de rodilla.

En meniscos previamente degenerados: La rotura es horizontal, por cizallamiento. Puede ocurrir al darse la vuelta en la cama: la rodilla no rota y el menisco se rompe. Comienza en el cuerno posterior del menisco medial y en su cara inferior (articulada con la tibia), formando una lengüeta visible en la sección.
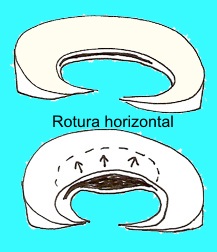
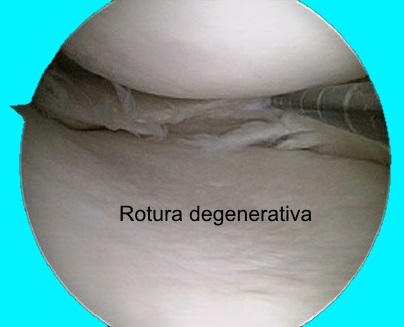
Lesiones del menisco lateral
Es un menisco más móvil, por lo que las lesiones de compresión son menos frecuentes. Sin embargo, pueden aparecer distensiones del paramenisco lateral, generando fibrosis o un "quiste del paramenisco" (cavidad mucilaginosa con cápsula). Este aparece en extensión y desaparece en flexión.
La rotura del menisco lateral suele tener forma de "pico de loro", con doble rotura y lengüeta intermedia.
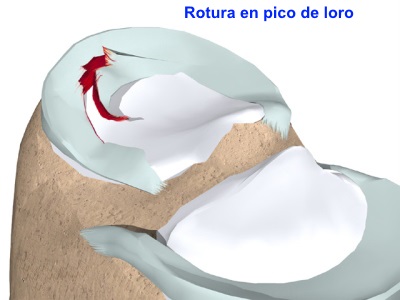
Durante la flexoextensión, el fragmento superior sigue al fémur y el inferior a la tibia. La lengüeta se proyecta y genera esa imagen típica. Es una lesión clínicamente poco llamativa.
En jóvenes, por cada lesión lateral hay cinco mediales. En mayores, la proporción es de uno a diez.
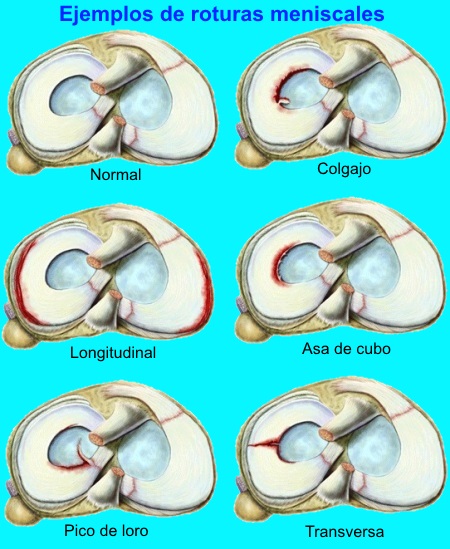
Malformaciones congénitas del menisco
La más importante es el menisco discoideo, que cubre toda la meseta tibial. Afecta sobre todo al menisco lateral.
Puede ser completo o incompleto. Hasta 1948 se creía que era una estructura infantil involutiva. KAPLAN demostró que el menisco fetal ya tiene la forma adulta. Actualmente se considera una malformación congénita. Su incidencia en artroscopias es del 0.4% al 5%.
- Niños de 6-7 años con crujido en flexoextensión.
- Propenso a roturas transversales, horizontales o en pico de loro.
Clasificación de grados:
- Grado I o menisco primitivo: Muy ancho, más alto medialmente. Causa resaltes al moverse.
- Grado II o menisco infantil: Afilado medialmente y con proliferación central.
- Grado III o menisco intermedio: Morfología normal pero más ancho y grueso.
Clasificación de Watanabe:
- Completo
- Incompleto
- Tipo ligamento de Wrisberg
El tipo Wrisberg no tiene ligamento coronario posterior y se une al menisco-femoral de Wrisberg.
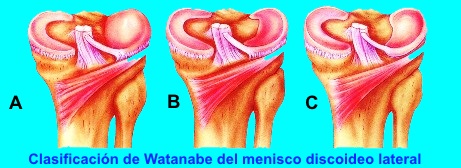
Generalmente asintomático. Los signos aparecen con la rotura. El síndrome de rodilla en resorte se asocia al tipo Wrisberg, por subluxación meniscal.
El tratamiento depende del tipo y la presencia de rotura. Sin rotura, no se trata. Si hay rotura, se realiza meniscectomía parcial (saucerización) para dejar un borde estable. En el tipo Wrisberg, se prefería la meniscectomía total, aunque hoy existen técnicas de reparación.
Quistes meniscales
Los quistes parameniscales son infrecuentes y suelen asociarse a roturas horizontales, aunque también pueden aparecer de forma aislada. Son más frecuentes en el lado lateral, aunque hay estudios con igual incidencia en ambos lados.
Su etiología puede ser traumática o degenerativa. Barrie propuso que el líquido sinovial entra por roturas microscópicas del menisco. Son multiloculares y revestidos por tejido sinovial endotelial.
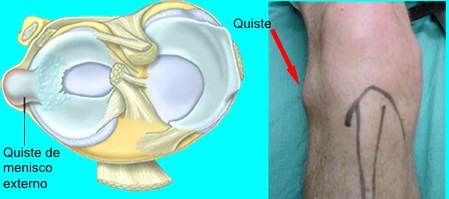
En ausencia de desgarro, pueden formarse por compresión periférica sobre un menisco degenerado. Histológicamente, pueden diferir de los asociados a rotura.
Clínicamente pueden presentarse con dolor y tumefacción en la línea articular. Aumentan con la extensión y disminuyen con la flexión.
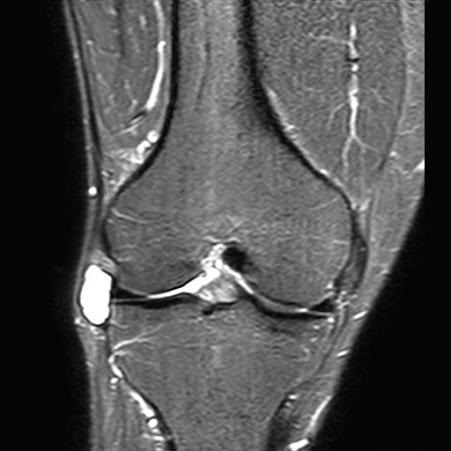
La RM es útil para confirmar el quiste y evaluar desgarros asociados.
El tratamiento es artroscópico. Si hay desgarro, se hace meniscectomía parcial y descompresión. Si no lo hay, se realiza una cistectomía abierta con reparación periférica. En caso de pequeño desgarro no identificado, se hace una meniscectomía limitada seguida de cistectomía abierta.
Clínica de las lesiones meniscales
A) Niños con menisco discoideo
Presentan:
- Crujido a la flexo-extensión en ambas rodillas.
- Resalte del cóndilo femoral a la flexo-extensión. Este signo no es patognomónico del menisco discoideo, ya que también puede darse por laxitud ligamentosa, por una ligera subluxación patelo-femoral.
- Por otras patologías, como la exostosis en la cara infero-medial del fémur, sobre la que puede saltar los tendones de la pata de ganso.
Pueden presentar bloqueos que son debidos a que el cóndilo del fémur resalte por completo (por encima del menisco discoideo), o bien que se desplace el menisco discoideo. Hemos de tener bien claro que en el niño nunca habrá roturas de menisco. Si hay bloqueo el diagnostico de menisco discoideo es seguro.
B) En personas atléticas jóvenes
La anamnesis es muy clara; refiere la lesión un hecho concreto: En los casos traumáticos, la lesión es causada con la rodilla en flexión, la carga de peso, seguido por la rotación. Puede o no notarse un chasquido. La rodilla le falla y tiene que dejar de hacer la actividad; marcha cojeando a su casa, se mete en la cama y nota que a las 24 horas no aparece hidrartros. Esta anamnesis ya nos permite diferenciarla de otras lesiones, así si se le hubiese roto un ligamento o hubiese tenido una fractura osteocondral, el hemartros e hidrartros sería instantáneo. Para explorarlo se busca el signo de "peloteo rotuliano".
Según el tipo de lesión tendremos:
Si es una desinserción, nota una sensación de bloqueo, pero el menisco vuelve luego a su sitio y cura solo (ya vimos que el paramenisco tenia capacidad de cicatrizar). En este caso no hace falta intervenir.
Si la rotura es de cuerno posterior, no llega a tener bloqueo. Al cabo de unos días vuelve a jugar o al trabajo, pero nota que la rodilla "ya no es la misma".
Si la rotura va más lejos tendrá
Dolor, que se produce siempre en la interlinea articular (para saber que estamos en ella debemos palpar el pico de la rotula y se sigue a un lado y a otro), a nivel del ligamento colateral medial o en su proximidad. Esto es debido a que la base de inserción del paramenisco en la porción profunda del ligamento colateral está a nivel de la interlinea articular. Este dolor puede ser debido a la desinserción del paramenisco o a la tracción del mismo; o bien, por la formación de un pequeño hidrartros (por irritación de la sinovial, y es siempre tardío 24-48 horas después de la lesión). Da sensación de pesadez en la rodilla (ya que nunca dará un hidrartros sensación de dolor, sino que solo la da el hemartros). Este hidrartros se forma durante la jornada y se reabsorbe durante la noche, lo que explica que se siente la rodilla más pesada antes de acostarse que por las mañanas al levantarse. El dolor provoca una atrofia refleja del músculo cuadríceps, pero no es muy evidente.
Bloqueo que es la imposibilidad brusca de extender la rodilla quedando esta ligeramente flexionada. Es debido a que el cóndilo penetra en la brecha, o bien, que una porción del menisco se desplace madialmente en "asa de cubo" y quede el cóndilo "cazado." como un cepo.
Este bloqueo tiene dos características propias: no es casual ya que siempre es debido á un movimiento brusco; y el paciente no es capaz de resolvérselo él mismo (el bloqueo producido por un cuerpo libre intraarticular si que es capaz de resolvérselo). Para resolvérselo obliga a una anestesia general y a una manipulación del ortopeda.
Fallos, denominación original es "giving way" ; cuando al ir andando, la rodilla falla, se va en flexión y es preciso ayudarse con las roanos o con la otra pierna para, no perder el equilibrio. Será pues una insuficiencia del aparato extensor, quedando la rodilla flexionada. Es pues, la claudicación dolorosa de la rodilla que aparece siempre tras un movimiento.
Crujidos, el paciente cuenta su aparición de una forma especifica, los crujidos aparecen espontáneamente y esporádicamente (no de forma continua, como aparecen en el menisco discoideo) y son debidos al fugaz cabalgamiento del cóndilo sobre el área fisurada en las roturas longitudinales, Cuando llevamos la rodilla en una hiperflexión forzada y, luego, extendemos la pierna, oiremos un crujido con sensación de resalte, que a veces da dolor.
C) Persona de mediana edad con rotura transversal degenerativa
Se caracteriza por:
Un mecanismo de producción trivial (lo sabremos por anamnesis): al levantarse de una silla, al arrodillarse e intentar luego levantarse, al volverse a coger algo, en la cama al revolverse...
Dolores intermitentes en la rodilla; le suele doler al subir escaleras (al poner la rodilla en flexión). Si se tratase de una lesión del aparato extensor se quejaría al bajar las escaleras (extensión).
Rodilla cansada y falta de fuerzas al final de la tarde.
dolor en la región postero-medial (por lesión del cuerno posterior).
Exploración de las lesiones meniscales
Como vimos, uno de los signos más importantes de las lesiones meniscales, sobre todo en los atletas, es el BLOQUEO de la rodilla afecta. Cuando es debido a una rotura en "asa de cubo", en la que el cóndilo femoral queda enganchado en la brecha meniscal, el bloqueo será completo esto es, no podremos flexionar ni extender pasivamente la rodilla. Mientras que cuando el bloqueo es incompleto, podremos flexionar la rodilla pero no podremos extenderla completamente. Esto es debido a que, al estar roto el menisco, no se podrá realizar la rotación externa, que es necesaria para la hiperextensión. Para saber si esta hiperextensión es forzada o no recurriremos al signo de HELFET: en una rodilla sana, en la flexión, el pico da la rotula esta en línea con la tuberosidad anterior de la tibia, Al realizar la extensión, como se acompaña de rotación externa, se lateralizará la tuberosidad anterior da la tibia con respecto al pico de la rotula (signo de Helfet negativo). Si hay un bloqueo incompleto, al realizar pasivamente la extensión, como aquí no puede rotar externamente el pico de la rotula y la tuberosidad anterior de la tibia siguen todavía en línea (signo de Helfet positivo).
Maniobras para provocar dolor
Palpar la interlinea articular con la rodilla en flexión (dolerá), al extender la rodilla aumentará el dolor, debido a que el menisco, que se desplaza hacia delante por la extensión choca con el dedo.
También aumentará el dolor con la hiperflexión, ya que se desplazan los meniscos hacia detrás y queda pellizcado entre el cóndilo y la tibia.
Al llevar la rodilla en varo o en valgo aumentará el dolor en la parte medial o lateral. Es un signo poco valioso, pero nos sirve para diferenciarlo de las lesiones ligamentosas: en las lesiones ligamentosas aumenta el dolor por la distensión, mientras que en las lesiones meniscales aumenta el dolor por la compresión.
Maniobras para provocar dolor y/o crujidos
Signo de FOUNIE para el menisco medial: se coloca la rodilla en flexión media y se lleva el pie en rotación interna, (el talón mira hacia el menisco opuesto), de tal forma que la tibia emigra hacia delante y el menisco se desplaza hacia detrás y hacia dentro. Por ello, al rotar-ligeramente la rodilla provocaremos crujidos.
Signo de FOUNIE para el menisco lateral: igual que el anterior, pero con la salvedad de que el pie debe estar en rotación externa (el talón mirará hacía el menisco medial).
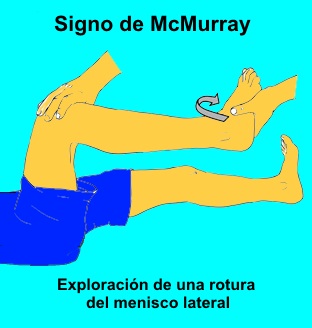
Signo de McMURRAY para el menisco medial: es el más importante. Se coloca la rodilla en hiperflexión (el menisco se desplaza hacia detrás, quedando el cuerno posterior entre el cóndilo y la plataforma tibial) y el talón mirando en la misma dirección del menisco (rotación externa, del pie). Al pasar de hiperflexión a flexión, notaremos un crujido que se acompaña de dolor: si aparece cuando aún hemos "deflexionado" poco, la lesión estará en el cuerno posterior del menisco medial. Si tarda más en aparecer, la lesión estará en la porción media del menisco medial. El signo de McMURRAY, pone de manifiesto las lesiones meniscales más frecuentes: las roturas transversas del menisco medial, en las que al realizar esta maniobra aparece dolor y sensación audible de "pisamiento de arena", que es una crepitación similar a la que se produce al pisar la arena. Es debida al desplazamiento entre los fragmentos del menisco roto.

Signo de McMURRAY para el menisco lateral: el pie estará rotado internamente (el talón, mirará hacia fuera).
Signo de APLEY: La prueba Apley se realiza con el paciente en posición de decúbito prono con la rodilla flexionada 90 grados. Se efectuará una rotación de la tibia sobre el fémur y aplicación de tracción y después de compresión axial para reproducir el dolor en la interlinea articular.
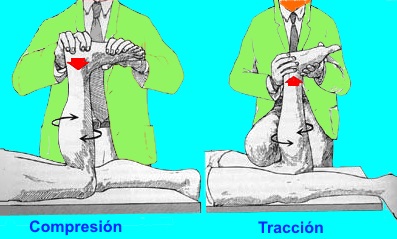
El dolor a la tracción indica alteración de la cápsula y sus ligamentos, mientras que el dolor a la presión y rotación interna indica lesión del menisco lateral y a la presión y rotación externa lesión del menisco medial.
Signo del Poplíteo o de Cabot: es útil para valorar las lesiones del menisco lateral. El paciente se sitúa en decubito supino, con la cadera en abducción y la rodilla en flexión, de modo que el pie reposa sobre la rodilla opuesta, lo que provoca varo y rotación externa. El examinador, de pie junto al paciente, aplica el pulgar sobre la interlinea articular lateral, inmediatamente delante del ligamento colateral lateral. El resto de los dedos completan la presa sobre la cara medial de la rodilla. Con la otra mano agarra el tercio inferior de la pierna. Se le indica al paciente que extienda la rodilla contra la resistencia que le opone el examinador.
El signo positivo consiste en la aparición de dolor agudo e incapacidad para completar el movimiento. Esto indica lesión degenerativa del menisco lateral.
Se trata de un signo de gran valor diagnostico que se basa en la existencia de una zona de menor resistencia mecánica en el tercio medio-posterior del menisco lateral, concretamente en el hiato u ojal de paso del tendón del músculo poplíteo, la cual predispone a la degeneración quística local. La expresión clínica de este hecho se conoce como sindrome del hiato poplíteo, por lo que esta prueba ha venido a denominarse también signo poplíteo.
El sujeto no puede llevar a cabo el movimiento en tanto el examinador no retire la presión digital. El hallazgo se considera positivo cuando concurren ambas circunstancias – dolor e incapacidad – de modo simultaneo.
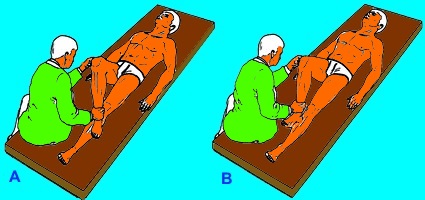
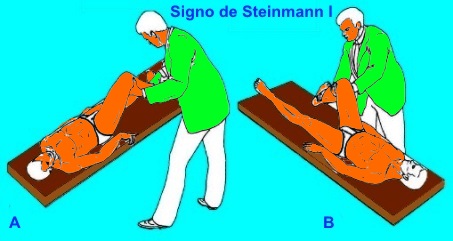
Signo de Steinmann I:
El paciente está sentado en el borde de la mesa, con
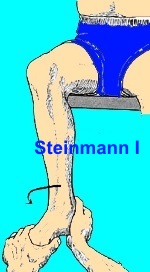
la rodilla colgando a 90 grados de flexión, o el paciente está tumbado en la cama en posición supina y el examinador sostiene la rodilla en flexión de 90 grados. La prueba se repite en varios grados de flexión de la rodilla (diferente localización del desgarro).
Se hacen rotaciones de la tibia lateral y medialmente.
Prueba positiva:
Menisco lateral. Dolor en interlínea externa con la rotación interna.
Menisco medial. Dolor en interlínea articular interna con la rotación externa.
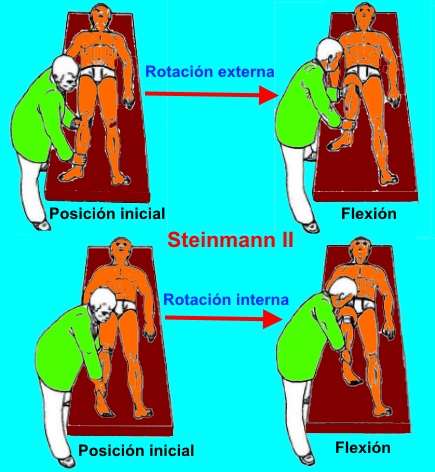
Signo de Steinmann II:
Paciente acostado, se sujeta la rodilla con una mano y con la otra la pierna, se hace rotación externa e interna mientras se flexiona y se extiende.
Se provoca dolor en la interliena articular.
La rodilla está flexionada y la línea de articulación se palpa. La prueba positiva se indica si el dolor se mueve posteriormente con el aumento de la flexión.
La rodilla se extiende y se palpa de nuevo la línea articular. Una prueba positiva se indica si el dolor se mueve hacia delante cuando se extiende la rodilla.
El ensayo se repite en varios grados de flexión y extensión.
En todos estos signos, no se les debe quitar el zapato al paciente, ya que nos sirve de brazo de palanca para la rotación interna del pie. Si quitásemos el zapato, el tobillo podría amortiguar la rotación del pie.
El tipo Wrisberg no tiene ligamento coronario posterior y se une al menisco-femoral de Wrisberg.

Exploración por imágenes
La
radiografía simple
de la
rodilla no sirve, para casi nada, ya que los meniscos son
estructuras radio traslúcidas. Solo servirá cuando haya
calcificaciones meniscales, que solo se dan en raras afecciones.
La neumoartrografía , consiste en inyectar aire dentro de la articulación, de modo que se extiende a toda la cavidad articular y nos dará los contornos de los meniscos, las superficies óseas, y los ligamentos cruzados. Aunque puede hacerse solo con aire, se suele inyectar aire y una solución de contraste iodado, que permitirá ver el perfil interno del menisco en el caso de que haya una rotura. Así, si el aire penetra en la fisura se podría ver, pero es necesario que el rayo incida perpendicularmente a ella; por esto se realizan diversas proyecciones: 4 proyecciones oblicuas mediales y 4 proyecciones oblicuas laterales.
Presenta dos inconvenientes: Hay peligro de infección (Artritis) y no sirve para las roturas transversales, ya que están en la cara inferior del menisco, pero si que es útil para reconocer los cambios típicos de los meniscos degenerativos: así cuando una. señora, hace una, meniscopatía degenerativa su menisco se vuelve fibrocartilaginoso (disminuye su hidratación), por lo que disminuya el espesor del menisco medial, dando una imagen de pinzamiento articular (disminuye la anchura interarticular) asintomático y unilateral. También habrá una respuesta osteofitaria, que dará lugar a la formación de osteofitos por debajo del menisco.
La resonancia magnética ha superado con creces a la prueba anterior por su especificidad y sensibilidad. Es una técnica que permite visualizar los diferentes tejidos que constituyen la rodilla (hueso, cartílago, ligamento, meniscos...) con nitidez y sin que el paciente se someta a radiaciones. Los trastornos degenerativos y patológicos del menisco, son demostrados con la RM, mediante signos de intensidad anormal en el substrato del fibrocartílago, o en la distorsión de su configuración triangular o separación periférica de su cápsula.
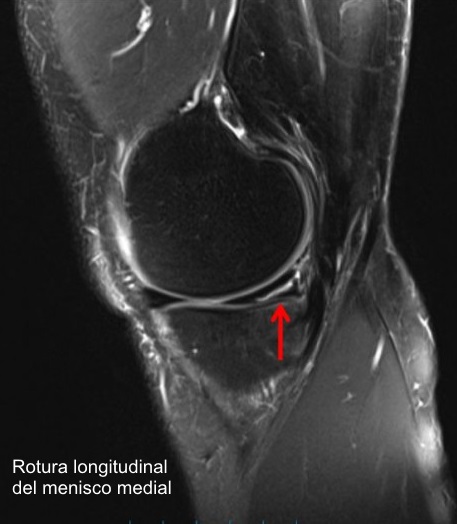
Se ha especificado un sistema de graduación de I al III para estos signos anormales, correlacionado con cambios histológicos.
-
Iº Degeneración zonal pequeña.
-
IIº Degeneración difusa, mayor junto a la cápsula.
-
IIIº Ruptura, alteración de los lados del triángulo.
Las zonas de ruptura se ven más claras cuando están separadas y les entra líquido. Las rupturas verticales usualmente son por trauma y afectan más al menisco medial, las rupturas horizontales son de naturaleza degenerativa, que junto a los quistes meniscales afectan más al menisco lateral. El quiste meniscal es mejor visto en el plano coronal, usualmente en el compartimiento antero externo. La imagen sagital lo muestra como una “rueda” delante del cuerno anterior.
La ARTROSCOPIA diagnóstica-quirúrgica es otra prueba para los casos de duda.
TRATAMIENTO DE LAS LESIONES MENISCALES
Nos vamos a encontrar ante tres situaciones distintas:-
Enfermo que nos viene con la rodilla bloqueada (el paciente no se la puede desbloquear por manipulación; se debe proceder a desbloquearla mediante
-
manipulación bajo anestesia
-
por una intervención quirúrgica.
-
-
Enfermo que viene por una meniscopatía degenerativa.
-
Enfermo que presenta repetidas crisis de bloqueos.
El tratamiento inicial de un menisco roto se dirige a reducir el dolor e inflamación de la rodilla.
Se puede recomendar la deambulación con muletas durante algunos días para mantener la rodilla en reposo y la aplicació hielo para reducir el dolor y la hinchazón.
Si la rodilla está bloqueada y no se puede desbloquear, puede estar indicada la cirugía precoz para retirar la porción desgarrada y atrapada en la articulación.
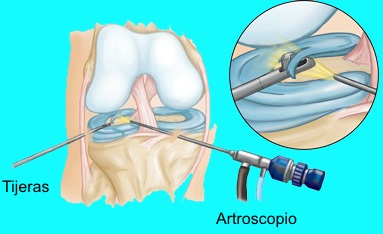
Una vez que se rompe el menisco, lo más probable es que no pueda cicatrizar por sí solo. Si los síntomas persisten, la cirugía puede estar indicada bien para extirpar la parte desgarrada del menisco o bien para repararlo. Hoy día la mayor parte de la cirugía meniscal se hace mediante artroscopia. Se realizan pequeñas incisiones en la rodilla para permitir la inserción de una pequeña cámara dentro de la articulación. A través de otra pequeña incisión, se introducen instrumentos especiales para retirar la porción dañada del menisco a la vez que se visualiza por el artroscopio lo que se va haciendo.
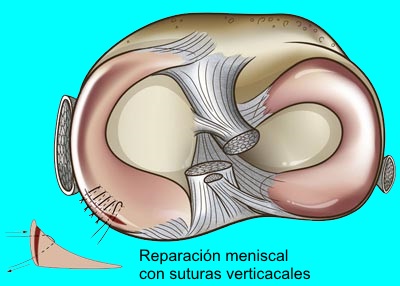
En ciertos casos los desgarros meniscales pueden repararse. El artroscopio se usa para ver el menisco roto; después se colocan suturas en el mismo para repararlo. La reconstrucción del menisco no es posible en todos los casos: los pacientes jóvenes con roturas meniscales recientes son los candidatos ideales para la reparación, mientras que las roturas degenerativas en pacientes de edad generalmente se consideran irreparables.
Rehabilitación postoperatoria
El plan de rehabilitación dependerá del tipo de intervención realizada:
- Tras una meniscectomía parcial, el apoyo suele ser inmediato y la recuperación más rápida.
- Tras una reparación meniscal, se limita la carga y la movilidad durante las primeras semanas para favorecer la cicatrización.
En ambos casos, la fisioterapia es clave para recuperar la movilidad, la fuerza y la funcionalidad de la rodilla.
El objetivo final es recuperar la función de la rodilla, evitar la progresión a artrosis y minimizar el riesgo de nuevas lesiones.
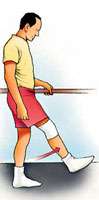
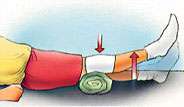
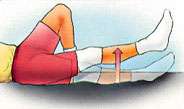
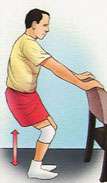
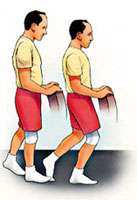
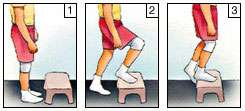
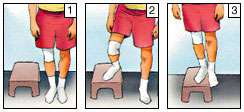
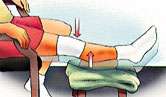
Ejercicios después de una artroscopia de rodilla
 |
 |
 |
 |
 |
 |
 |
 |
 |
 |
 |
 |
 |
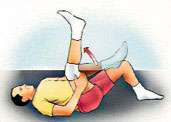 |
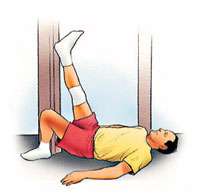 |
Repetir estos ejercicios varias veces al día sin llegar al agotamiento |
Conclusiones
Las lesiones meniscales constituyen una causa frecuente de dolor e incapacidad en la rodilla, especialmente en poblaciones jóvenes activas y personas mayores con degeneración articular. Su diagnóstico adecuado requiere una buena anamnesis, exploración física y apoyo en pruebas de imagen.
El tratamiento dependerá del tipo de rotura, su localización, estabilidad y características del paciente. Las opciones van desde el tratamiento conservador hasta la cirugía, siempre acompañadas de un plan de rehabilitación bien estructurado.
Una intervención oportuna y adecuada puede prevenir complicaciones a largo plazo, como la artrosis, y permitir al paciente recuperar la funcionalidad de su rodilla y volver a sus actividades habituales.